توضیحات
پروژه شبیه سازی استخوان تیبیا و پلاک های ارتوپدی در ترمیم شکستگی استخوان تیبیا در نرم افزار انسیس
شکستگی استخوان یکی از شایع ترین آسیب های وارد بر بدن انسان می باشد. استخوان به عنوان بافتی زنده قابلیت ترمیم خود را دارد اما انجام این کار نیازمند شرایطی است که اگر فراهم نشود، ترمیم استخوان نیز رخ نخواهد داد. تثبیت قطعات شکسته استخوان بوسیله پیچ و پلاک های ارتوپدی روشی است که به استخوان کمک می کند تا فرآیند ترمیم به صورت صحیح انجام پذیرد. پلاک های ارتوپدی با وجود عملکرد مثبت خود در کمک به ترمیم استخوان، مشکلاتی نیز ایجاد می کنند. پوکی استخوان در درازمدت و کندشدن روند ترمیم به دلیل آسیب رسیدن به خون رسانی استخوان از جمله مشکلات ناشی از جایگذاری پلاک بر روی استخوان می باشد. به علاوه فرآیند کاشت پلاک بوسیله وسایل ارتوپدی در برخی از انواع شکستگی ها دشوار بوده و پزشک و بیمار را دچار مشکلات متعددی می کند. به همین دلیل محققان همواره به دنبال دستیابی به طرح های جدیدی از پلاک های ارتوپدی هستند تا علاوه بر تسهیل روند پلاک گذاری، آسیب های ناشی از آن بر استخوان در درازمدت را نیز کاهش دهند.
استخوان های بدن انسان:
ساختار حمایتی بدن چارچوبی از استخوان های متصل به هم است که از آن به عنوان «اسکلت بدن انسان » یاد می شود. ساختار استخوان به نحوی است که بخش عمده ی سختی و استحکام اسکلت بدن را تامین کرده و سایر بخش ها وظیفه انتقال نیرو در بین استخوان ها را بر عهده دارند. انتقال نیرو در بخش های مختلف اسکلت استخوانی، انسان را قادر به ایستادن و حرکت کردن می سازد. علاوه بر اینها، اسکلت بدن انسان، وظیفه ذخیره مواد معدنی، تولید سلول های خونی و محافظت از بافت های حساس بدن را نیز برعهده دارد.
بدن انسان ۲۰۶ استخوان دارد. ساختمان پیچیده اسکلت استخوانی متشکل از بافت های مختلفی از جمله استخوان، غضروف، زردپی، رباط و عضله می باشد. استخوان ها سخت ترین بافت بدن انسان بوده که بر مبنای ظاهر خود به ۴ گروه تقسیم بندی می شوند:
– استخوان های دراز
– استخوان های کوتاه
– استخوان های پهن
– استخوان های نامنظم
– استخوان های سزاموئید
استخوان های دراز:
استخوان هایی که چارچوب بدن را ساخته و باعث حرکت بدن می شوند در دسته استخوان های دراز قرار می گیرند. طول استخوان های دراز از عرض آنها بیشتر است و دارای یک محور به نام دیا فیز و چندین انتها به نام اپی فیز می باشند. استخوان های ران و ساق پا، بازو، ساعد و انگشتان از جمله این استخوان ها هستند.
استخوان های کوتاه:
استخوان های کوتاه دیافیز ندارند. این استخوان ها تا حدودی مکعبی شکل بوده و تقریبا طول و عرض یکسانی دارند. استخوان های مچ دست و قوزک پا از جمله ی این استخوان ها است.
استخوان های پهن:
استخوان های پهن ضخامت کمی دارند و علاوه بر ایجاد صفحات وسیع برای اتصال ماهیچه ها، به صورت قابل توجهی نیز از آنها محافظت می کنند. استخوان های جمجمه، دنده ها و تیغه های شانه از جمله ی این استخوان ها هستند.
استخوان های نامنظم:
استخوان های نامنظم استخوان های پیچیده ای هستند که نمی توانند در هیچ کدام از دسته بندی های قبلی قرار بگیرند. برخی از استخوان های صورت و استخوان های ستون فقرات در این دسته قرار می گیرند.
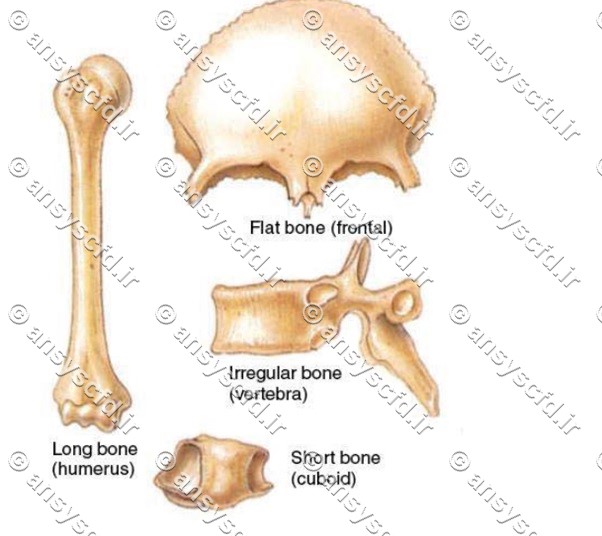
شکل تقسیم بندی استخوان های بدن.
استخوان های سزاموئید:
استخوان های سزاموئید، استخوان های کوچک و گردی هستند که همان طور که از اسم آنها مشخص است مانند دانه های کنجد می باشند. این استخوان ها در تاندون ها در محلی که میزان زیادی فشار در یک مفصل به وجود می آید ایجاد می شوند. این استخوان ها با کمک به تاندون در غلبه بر نیروهای فشاری از آنها محافظت می کنند. استخوان های سزاموئید در تعداد و محل قرارگیری از فردی به فرد دیگر متفاوت بوده اما معمولا در تاندون های پا، دست و زانو یافت می شوند. استخوان کشکک زانو تنها استخوان سزاموئیدی است که در پای تمام افراد به چشم می خورد.
ساختار استخوان:
اسکلت استخوانی براساس نوع بافت به دو دسته استخوان متراکم و اسفنجی تقسیم می شود. استخوان متراکم، قشر بیرونی استخوان را تشکیل داده و ساختاری از شبکه های اسفنجی را در بر گرفته است. استخوان اسفنجی از صفحه ها و میله هایی تشکیل شده که به سطح داخلی استخوان متراکم متصل است. هر دو نوع استخوان متشکل از اجزاء شیمیایی، مولکولی، و و ریزساختاری سلولی یکسان هستند، اما سازماندهی این ترکیبات در هر دو سطح درشت ساختاری تفاوت های محسوسی در فعالیت های مکانیکی و متابولیکی نشان می دهد.
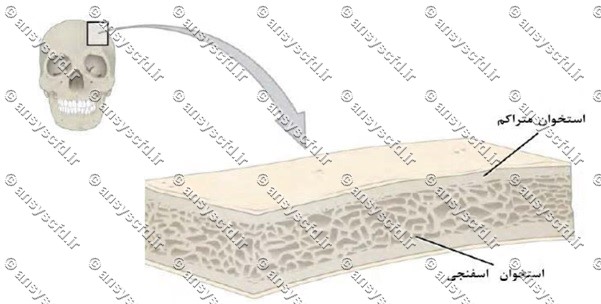
شکل سطح مقطع یک استخوان مسطح و لایه های استخوان اسفنجی و متراکم در آن.
ساختار سلسله مراتبی استخوانی را می توان در سطح در شت ساختاری و زیر ساختاری بررسی کرد. در سطح درشت ساختار استخوان به دو بخش متراکم و اسفنجی تقسیم می شود. در مقیاس میکرو، استخوان متراکم از بلوک های استئون و استخوان اسفنجی از تیغههای تور مانند تشکیل شده و سازه اصلی هر دو، لاملا می باشد. لاملاها توسط فیبرهای کلاژن و مواد معدنی که ترکیبی از کریستال های کلسیم فسفات (هیدروکسی آپاتیت) و پروتئین های غیر آلی در مقیاس نانو می باشند، ایجاد می شوند.
برخلاف استخوان متراکم، استخوان اسفنجی تنها از لاملا تشکیل شده است و بازسازی استخوان فقط در سطح ها رخ می دهد. در استخوان اسفنجی نسبت سطح به حجم اهمیت دارد. این افزایش سطح بافت استخوانی پتانسیل بیشتری برای مبادله مواد معدنی از طریق روند بازسازی فراهم می کند. علاوه بر این، ساختار استخوان اسفنجی به گونه ای است که انرژی موثر را برای کاهش نیروهای بزرگ انتقال یافته در مفاصل فراهم می کند.
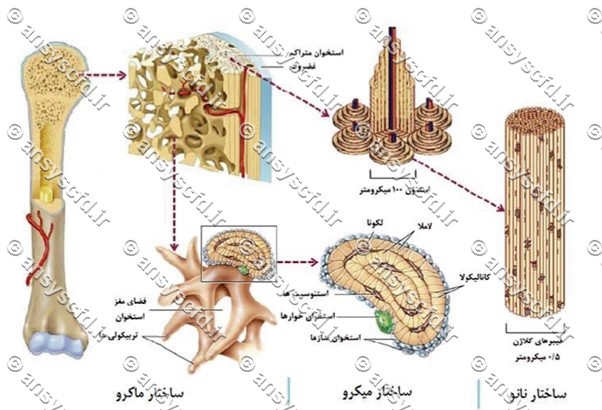
شکل ساختار استخوان، فیبرهای کلاژن، لاملا، استئون ها، تور تیغه ها و استخوان متراکم و اسفنجی.
ساختار و مکانیک استخوان ها با توجه به عملکرد آن در قسمتهای مختلف بدن متفاوتند. به عنوان مثال، جمجمه مغز را از بارگذاری ضربه ای حفظ می کند، در حالی که تیبیا در طول فعالیت های روزمره، به طور پیوسته تحت بارگذاری دوره ای است؛ بنابراین، استخوان تیبیا از استخوان جمجمه استحکام بیشتری دارد، زیرا بارگذاری دوره ای بر روی استخوان تيبيا باعث می شود استخوان رفته رفته خود را بر اساس به شرایط مکانیکی منطبق کند.
استخوان متراکم:
حدود ۸0% از اسکلت بدن انسان از استخوان متراکم تشکیل شده است. وظیفه استخوان متراکم، حمایت از چارچوب بدن، حفاظت از اعضای درونی و ذخیره و آزاد سازی عناصر شیمیایی مانند کلسیم می باشد. این استخوان از واحدهای استوانه ای به نام استئون تشکیل شده که حدود ۲۰۰ میکرومتر قطر و چندین میلی متر طول دارند. اطراف کانال مرکزی استئون ها به وسیله ی لایه های متمرکزی به نام لاملا ایجاد شده اند. کانال هایی توخالی به نام کانال های هاورس در مرکز استئون ها قرار گرفته اند که شامل عروق خونی و اعصاب با قطر متوسط ۵۰ میکرومتر هستند. به دلیل کاهش مدول الاستیک و سفتی استئون ها از مرکز تا پوسته، استخوان ها خواص ناهمسانگرد دارند. تفاوت در تعداد، جهت گیری، و اندازه استئونها موجب تفاوت در خواص استخوان های متراکم در قسمتهای مختلف بدن می شود.
بدین ترتیب بدن با کمک سازوکار بازسازی استخوان، به طور پیوسته و بر اساس نیازهای محلی امکان تغییر در ساختار داخلی استخوان متراکم را دارد. به طور مثال، در استخوان های دراز، استئون ها در امتداد محور طولی قسمت میانی استخوان جهت گیری شده و موجب ثبات مکانیکی بیشتر و مقاومت در برابر بارهای کششی و فشاری می شوند.
استخوان اسفنجی:
استخوان اسفنجی به صورت کلی استخوان های مسطح مانند استخوان لگن، مهرهها و غیره را تشکیل می دهد و در هر دو انتهای استخوان های دراز مانند فمور، تیبیا وجود دارد. مادهی تشکیل دهنده استخوان اسفنجی از لحاظ ریخت شناسی شبیه به استخوان متراکم است ولی از نظر چیدمان ریزساختارها متفاوت بوده در نتیجه استحکام فشاری و برشی آن نیز با استخوان متراکم تفاوت دارد. در مقیاس کوچک، استخوان اسفنجی از صفحات و میله هایی به نام تورتيغه ها تشکیل شده که در یک الگو نیمه منظم سه بعدی شکل گرفته اند و به همین دلیل ناهمسان گرد و ناهمگن هستند. تور تیغه ها با شبکه ای از تخلخل های بهم پیوسته در مقیاس بزرگ به عنوان ماده جامد متخلخل ظاهر می شوند. ساختار داخلی استخوان اسفنجی در بخش های مختلف بدن با توجه به آناتومی آن متفاوت است. به طور مثال، در استخوان مهره ساختار میله ای و در سر ران ساختار صفحه ای است. همچنین ساختار استخوان اسفنجی می تواند در بخش های مختلف یک استخوان و با توجه به بزرگی و جهت بارگذاری، رفتار متفاوت داشته باشد. در بخش هایی از استخوان که تحت تنش های کم بوده، ساختار میله ای و در بخش هایی که تحت تنش بالا هستند ساختار صفحه ای دیده می شود. این ناهمگونی بدین معنی است که ساختار استخوان اسفنجی مطابق با نیازهای مکانیکی متغیر است.
شکستگی استخوان:
استخوان انسان در صورت صدمه دیدن، قادر به بازیابی خود می باشد. از جمله ی این آسیب ها، شکستگی است. استخوان می تواند شکستگی را به میزان خوبی جبران نموده و بافتی با کیفیت مشابه و شاید بهتر از بافت اولیه را جایگزین نماید. ترمیم شکستگی استخوان، فرآیندی بیولوژیکی است که از الگوهای به خصوصی پیروی می کند. پژوهشگران تا به امروز موفق شده اند مسیر کلی فرآیند ترمیم را شناسایی کنند اما هنوز حقایق بسیاری در این زمینه ناشناخته مانده است. اگر نیرویی که به استخوان وارد می شود بیش از حد تحمل آن بوده و بتواند شکل استخوان را تغییر دهد شکستگی ایجاد می شود. این تغییر شکل در شدت و ضعف متفاوت و شکل های متنوع اتفاق می افتد. مکانیزم شکستگی استخوان به دو نوع تقسیم می شود. نوع اول بر اثر نیرویی تصادفی است که بیش از تحمل فیزیولوژی استخوان باشد. دو دلیل اصلی این نوع شکستگی ضربه خارجی و یا انقباض ناگهانی عضلات است. این نوع شکستگی اغلب با اعمال نیروی طبیعی بر روی یک استخوان که توسط بیماری یا سن تضعیف شده است ایجاد می شود. مانند شکستگی در افراد مسن دارای پوکی استخوان که به این علت رخ می دهد.
نوع دوم شکستگی به علت خزش یا خستگی ایجاد می شود. استخوان ها معمولا نیروهایی ثابت را در دورههای زمانی طولانی تحمل می کنند. این نیروها باعث ریز آسيب در استخوان می شوند. اگر سرعت تجمع این آسیب ها از سرعت بازسازی استخوان بیشتر باشد، باعث ایجاد شکستگی می شود. شکستگی در استخوان سربازها و ورزشکاران نیز به همین علت رخ می دهد. در افراد دارای پوکی استخوان و افراد مسن به دلیل متوقف شدن فرآیند بازسازی استخوان، این نوع شکستگی با فعالیت کم نیز رخ میدهد.
پلاک های ارتوپدی:
شکستگی استخوان و بهبود آن از دیرباز، انسان را با مشکلات بسیاری روبرو کرده است. تا به امروز، روشهای درمانی بسیاری در این زمینه توسعه یافته اما انقلاب اصلی در درمان شکستگی استخوان در قرن هجدهم با معرفی تثبیت کننده های داخلی بدست آمد. ترمیم موفقیت آمیز استخوان نیازمند شرایط مختلفی از جمله تثبیت قطعات شکسته است که مهیا بودن آن همیشه امکان پذیر نیست. استفاده از تثبیت کننده های داخلی یکی از روش هایی است که می توان شرایط را برای ترمیم مناسب استخوان آماده کرد. از زمان مطرح شدن تثبیت کننده های داخلی برای اولین بار، این تکنیک تاکنون به طور پیوسته توسعه یافته است. محققان بسیاری تا به امروز ایده های بزرگ و راه حل های کاربردی ارزشمندی برای بهبود شکستگی استخوان ارائه کرده اند. تلاش این محققان منجر به گسترش و بهبود هر چه بهتر تثبیت کننده های داخلی گردیده است. پیچ ها، سیم ها و پین ها از جمله تثبیت کننده هایی هستند که در شکستگی های مختلف، بسته به نیاز مورد استفاده قرار می گیرند. پلاک ها یکی از پرکاربردترین ایمپلنت های صلب برای تثبیت محکم قطعات شکستگی می باشند که در مقیاس گسترده از آنها در شکستگی های گوناگون استفاده میشود. پلاک های ارتوپدی به دلیل استحکام بالایی که به قطعات شکستگی می دهند در درمان استخوان بسیار مورد توجه پزشکان قرار دارند. استفاده از پلاک ها به عنوان تثبیت کننده های داخلی شکستگی های استخوان بیش از صد سال است که مورد استفاده قرار می گیرد. محققان بسیاری تلاش کردند تا با بهبود تثبیت کننده ها عوارض ناشی از کاشت آنها بر روی استخوان را کاهش دهند. یکی از تاثیرگذارترین افراد در این حوزه دانشمندی اسکاتلندی به نام ویلیام آربونات لينه بود. لين اولین بار در سال ۱۸۹۵ از یک پلاک فلزی به عنوان تثبیت کننده در درمان استخوان شکسته بهره برد اما این پلاک دچار خوردگی شد. پس از لین تلاش های بسیاری توسط افراد مختلف برای بهبود پلاک های ارتوپدی صورت گرفت و این تلاش ها همچنان ادامه دارد. پلاک های امروزی براساس عملکرد به چهار دسته پلاک های خنثی ساز کننده فشاری ، باترس و پل تقسیم می شوند. پلاک های خنثی ساز کننده برای تثبیت شکستگی در استخوان های بلند و خنثی کردن نیروی های وارده که باعث جابجایی استخوان می شود، استفاده می شوند. پلاک های فشاری با اعمال فشار، دو لبه شکسته استخوان را به هم نزدیک کرده و باعث کم شدن دورهی ترمیم استخوان میشوند. پلاک های باترس یا آناتومیکال اغلب در شکستگی هایی استفاده می شوند که استخوان، آناتومی خاصی دارد. این نوع پلاک ها اغلب در شکستگی های نزدیک به مفاصل مورد استفاده قرار می گیرند.
پلاک های پل در شکستگی های چند قطعه ای استخوان های بلند مانند فمور یا تیبیا استفاده می شوند و مانند یک پل دو قطعه استخوان سالم را به هم متصل می کنند. عمل اصلی این پلاک ها به وجودآوردن شرایطی ثابت برای اندام است تا قطعات خرد شده و شکسته جابجا نشوند. پلاک های فشاری با توجه به ساختار به سه دسته پلاک های فشاری دینامیکی، پلاک های فشاری دینامیکی تماس محدود و پلاک های فشاری قفل شونده دسته بندی می شوند. با استفاده از این پلاک ها احتمال وقوع جوش خوردگی نامناسب کاهش یافته و تثبیت داخلی استخوان پایدار می شود، در نتیجه نیاز به تثبیت کنندهی خارجی نبوده و مفاصل می توانند به راحتی و بدون مشکل حرکت نمایند.
استخوان تیبیا:
استخوان تيبيا به همراه فیبولا دو استخوانی هستند که ساق پا را تشکیل می دهند. استخوان تیبیا که به آن درشت نی یا شین نیز می گویند، استخوان میانی و بزرگتر ساق پا است که وظیفه تحمل بار را بر عهده دارد. محور تیبیا تقریبا مثلثی است. تیبیا از انتهای نزدیک به مبدا خود به دو استخوان فمور و قسمت بالایی استخوان فيبولا متصل شده و مفصل زانو رو بوجود می آورد. این استخوان با اتصال خود به استخوان تالوس و انتهای پایینی فیبولا قوزک داخلی و قوزک خارجی را تشکیل می دهد. استخوان تيبيا از نوع استخوان های دراز بوده و مطابق آنچه گفته شد از دو لایه استخوان متراکم در خارج، و استخوان اسفنجی در داخل تشکیل شده است. استخوان تيبيا به دلیل تحمل وزن زیاد و همچنین طول بلند و ضخامت کم یکی از استخوانهایی است که در طول حوادث و تصادفات بیشترین میزان شکستگی بر روی آن گزارش شده است. در شکستگی هایی که با انرژی پایین در این استخوان رخ می دهد قطعات استخوان شکسته کم بوده و پزشکان با جایگذاری پلاک ارتوپدی، روش بهبود مستقیم را برای درمان آن انتخاب می کنند.
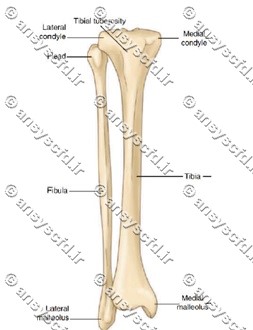
شکل استخوان تيبيا و فيبولا در ساق پا.
در طول فعالیت های روزانه، به استخوان تيبيا از طریق محل های اتصال آن به سایر استخوان ها و عضلات نیروهای متعددی وارد می گردد. مطالعه مقدار و نوع این نیروها می تواند به شناخت هر چه بهتر استخوان، عوامل ریسک شکستن آن و انتخاب نوع درمان کمک کند.
سندرم فشار داخلی تيبيا:
سندرم فشار داخلی تیبیا، یکی از آسیب های ناشی از استفاده بیش از حد می باشد که در اندام تحتانی ایجاد میشود و علائم آن شامل حساسیت و درد ساق پا میباشد. علل عمده سندرم فشار داخلی تیبیا، کشیدگی در محل اتصال عضلات ساق به استخوان درشت نی است. درد ناشی از این سندروم در دو سوم تحتانی خلفي – داخلی درشت نی ایجاد می شود. سندروم فشار داخلی تیبیا شامل ۱۳ درصد تا ۱۷ درصد از تمام آسیب های ناشی از دویدن، و تا ۳۵ درصد از تمام موارد درد پای مربوط به ورزش می باشد. نرخ شیوع این سندروم برای سربازان نظامی و دوندگان بین ۴ درصد تا ۳۵ درصد گزارش شده است.
آناتومی ساق پا:
دو استخوان درشت نی(تیبیا) و نازک نی(فیبولا)، اسکلت ساق پا را تشکیل می دهند، که ناحیه بین مفصل زانو و مچ پا را در بر می گیرد. دو استخوان ناحیه ساق در قسمت فوقانی و تحتانی با هم مفصل می شوند. علاوه بر آن، از طریق یک غشاء بين استخوانی نیز به هم متصل می شوند. استخوان های ساق نسبت به ساعد از انعطاف کمتری برخوردارند، اما قوی تر بوده از استحکام بیشتری برخوردارند. استخوان بزرگ که در ناحیه داخلی ساق قرار دارد، درشت نی می باشد. که سنگین ترین و درشت ترین استخوان ساق است و وزن و نیروی تمام بدن را به جلو و عقب منتقل می کند. درشت نی در انتهای فوقانی با استخوان ران مفصل میشود و مفصل لولایی یا قرقره ای زانو را تشکیل می دهند. این استخوان در انتهای تحتانی کوچک تر از انتهای فوقانی است، که این انتها به طرف پایین برجسته شده و قوزک داخلی را تشکیل می دهد و با استخوان قاپ در مچ پا مفصل می شود. استخوان نازک نی که در خارج ساق قرار دارد در انتهای فوقانی فقط با استخوان درشت نی مفصل می شود و هیچ نقشی در مفصل زانو ندارد و تنها از طريق انتهای تحتانی که قوزک خارجی را می سازد، به استحکام مفصل مچ پا کمک می کند.
استخوان درشت نی(تیبیا):
استخوان درشت نی یا تیبیا، استخوان ضخیم و قوی است که در قسمت داخلی ساق قرار دارد و دارای علائم و مشخصه های استخوانی فراوانی می باشد. سر فوقانی و پهن استخوان درشت نی به طبق درشت نی معروف است که دارای دو سطح مفصلی نسبتا صاف می باشد و از این طریق با لقمه های داخلی و خارجی استخوان ران مفصل می شود.
علاوه بر این در قسمت فوقانی و پهن ترین قسمت تحتانی طبق دارای دو لقمه خارجی و داخلی می باشد که این دو لقمه نیز به وسیله یک برجستگی بین لقمه ای از هم جدا می شوند. در سطح قدامی زبر و خشن استخوان درشت نی، برجستگی درشت نی قرار دارد که به راحتی در پایین استخوان کشگک قابل لمس میباشد. سر لیگامنت کشگکی و انتهای (سر متحرک) عضلات چهار سر رانی به آن متصل می شوند که هر دوی آنها در هنگام باز شدن زانو، ساق را جهت باز شدن می کشند. در پایین این برجستگی، تنه استخوان درشت نی دارای یک ستیغ تیز و زاویه دار در قسمت قدامی باشد که در ناحیه قدامی ساق به راحتی قابل لمس می باشد. سطح خارجی استخوان درشت نی را لبه بين استخوانی می نامند می که محل چسبندگی عضلات و غشاء بين استخوانی می باشد. در قسمت خلفی استخوان نیز تنها علامت استخوانی، خط نعلی است، که به شکل یک خط مایل از خارج به داخل و از بالا به پایین کشیده شده است و محل اتصال سر عضله نعلی می باشد. انتهای تحتانی استخوان درشت نی امتداد یافته و در قسمت پایین، قوزک داخلی که چنگک مانند و شبیه یک چکش کوچک است، تشکیل میدهد و از این طریق با استخوان قاپ مفصل میشود. در سطح خارجی نیز در قسمت فوقانی و تحتانی با استخوان نازک نی مفصل می شود. در سطح خارجی انتهای تحتانی استخوان درشت نی نیز یک بریدگی به نام بریدگی نازک نی وجود دارد که محل مفصل شدن استخوان نازک نی می باشد.
استخوان نازک نی(فیبولا):
استخوان نازک نی به استخوان باریک و خارجی ساق گفته می شود که بیشتر نقش استحکام و ثبات مچ را بر عهده دارد. این استخوان هیچ نقشی در تحمل وزن بدن ندارد، ولی محل چسبندگی چندین عضله می باشد. استخوان نازک نی، در انتهای فوقانی نسبتا پهن تر و ضخیم تر است که سر استخوان نازک نی نامیده می شود و در بخش تحتانی و خلفی، لقمه خارجی استخوان درشت نی با آن مفصل می شود. گردن باریک استخوان نیز نسبت به تنه کمی جلوتر قرار دارد. استخوان نازک نی در قسمت داخلی دارای یک تیغه یا لبه به نام لبه بين استخوانی می باشد، که همانند استخوان درشت نی در امتداد طول تنه این استخوان واقع شده است. انتهای تحتانی استخوان نازک نی نیز قوزک خارجی را تشکیل میدهد، که با استخوان قاپ در مچ پا مفصل می شود.
آناتومی مفصل درشت نی نازک نی تحتانی:
مفصل تحتانی بین درشت نی و نازک نی از نوع سیندسموزیس است و از سطح مفصلی مقعر درشت و سطح مفصلی محدب نازک تشکیل می شود. گرچه درشت نی و نازک در این مفصل باهم در تماس نیستند و به وسیله بافت فیبروز از هم جدا میشوند، ولی حرکات محدودی در این مفصل اتفاق می افتد و همین حرکات محدود برای مکانیزم طبیعی حرکت در مفصل مچ ضروری است. این مفصل به وسیله یک غشای بین استخوانی ضخیم و رباط هایی حمایت میشود. ساختار سیتسموزیس به منظور ایجاد یک سقف باثبات برای مفصل تالوکرورال ضروری است.
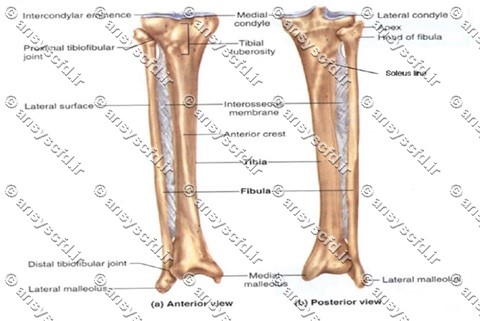
شکل استخوان های ساق پا.
سندرم فشار داخلی تیبیا:
یکی از شایع ترین آسیب های ناشی از پرکاری یا سندرم فشار داخلی استخوان تیبیا، سندرم شین اسپلینت می باشد. به طورکلی، سندرم فشار داخلی تیبیا عبارت است از درد، ناراحتی و حساسیت در نزدیکی استخوان درشت نی به دلیل دویدن مکرر بر روی سطوح سفت و سخت و یا استفاده بیش از حد اجباری از فلکسورهای پا می باشد. در واقع وضعیت دردناک و مزمن قسمت قدامی ساق پا را شین اسپلینت می گویند. این وضعیت ها در در سمت داخلی، جانبی یا خلفی استخوان درشت نی دیده می شود.

نظریه کشش:
نخستین بار در دهه ۵۰ قرن ۱۹ به چاپ رسید. این تئوری بیان می کند، گلایه از درد به دلیل کشیدگی مکرر پرده ضریع بر روی استخوان تيبيا ناشی از کوتاهی و خشکی تارهای درشت نی خلفی، نعلی، عضلات خم کننده دراز شصت می باشند. نظریه کشش برای اولین بار با استفاده از سه نمونه جسد بررسی شد. تا کششیدگی پرده ضریع بر روی استخوان تيبيا طی فعالیت عضلات نعلی، درشت نی خلفی و خم کننده بلند شصت اندازه گیری شود. در این تحقیق بیان شد، زمانی که تنش روی تاندون های عضلات فوق الذكر افزایش یابد، فشار در تیبیا و فاسیا به طور خطی افزایش یافت.
نظریه خمش:
نظریه دوم بیان می کند، خمیدگی یا کمانی شدن مکرر درشت نی باعث ایجاد سندروم فشار داخلی تیبیا می شود. این مکانیسم شباهت بسیار زیادی با استرس فراکچر دارد. مطالعات نشان می دهد، خمیدگی مکرر باعث سازگاری درشت نی می شود. عمدتا بخش تحتانی درشت نی، در نازک ترین حد خود قرار دارد در صورتی که در این محل نیروهای خمشی در بیشترین حد خود قرار دارند. هدف از این سازگاری، قدرت دادن به استخوان بخاطر مقاومت در برابر بارهای بعدی است. که این عمل تکراری ورزشکار را مستعد ابتلا به شين اسپیلینت می کند. حرکات مداوم و زیاد کف و مچ پا، موجب آسیب رسیدن به فیبرهای عضلات تیبیالیس در محل اتصال به استخوان می شود. این حرکات مکرر و مداوم موجب اعمال کشش زیاد و بیش از حد بر روی محل اتصال عضله به استخوان شده و نتیجه آن پارگی های میکروسکوپی در آن ناحیه و بدنبال آن ایجاد التهاب است. این وضعیت، معمولا زمانی ایجاد می شود که انجام ورزش یا وضعیت تحرک فرد به نوعی تغییر می کند. افزایش سرعت دویدن، بیشتر کردن مسافت دویدن و یا دویدن بر روی زمین سفت یا شیبدار می تواند این تغییرات را ایجاد کند. که این حالت در دوندگان و کسانی که زیاد و غیر اصولی راه می روند و افرادی که کفش های نامناسب می پوشند دیده می شود.
انواع شین اسپیلینت:
بطور کلی سه نوع شین اسپیلینت وجود دارد که عبارتند از:
شین اسپیلینت قدامی:
ناراحتی در جلوی پاست که معمولا در بین زانو و مچ پا یا صرفا در تاج استخوان درشت نی، درست در زیر زانو احساس می شود (درد در لبه خارجی و فوقانی استخوان درشت نی ایجاد می شود.
شین اسپیلینت خلفي:
می تواند در ناحیه داخلی پا نیز احساس شود. بیماران معمولا از دردی که در قسمت داخلی ساق پا و قسمت میانی زانو تا مچ پا امتداد دارد شکایت می کند (درد در لبه داخلی و تحتانی استخوان درشت نی ایجاد می شود).
شین اسپیلینت ترکیبی:
درد بصورت ترکیبی از شین اسپلینت قدامي و خلفی می باشد. بیماران از وجود درد در ساق پا شکایت می کنند. حالت های خفیفی وجود دارد که ورزشکار می تواند به تمرینات خود ادامه دهد اما یک درد و ناراحتی و سفتی را در پاها احساس می کند. این حالت های خفیف فقط در طول تمرین وجود دارد و بعد از آن ناپدید می شود. در این مورد درد قابل ملاحظه ای ایجاد میشود ولی اختلالی در برنامه تمرینی ایجاد نمی کند. حالت های شدید معمولا مخربتر هستند. اینگونه افراد سعی می کنند که بدوند یا به تمرین ادامه دهند اما با وجود استراحت و توقف های دورهای قادر نیستند آن را به پایان برسانند.
درد در پا نه فقط در هنگام دویدن بلکه بعد از آن نیز وجود دارد. فعالیت های معمولی مانند قدم زدن و بالا رفتن از شیب معمولی یا پلکان موجب درد شدیدی در پاها می شود. حتی غلط خوردن در رختخواب نیز می تواند موجب درد در اینگونه افراد می شود.
انواع درد مزمن ساق پا:
درد مزمن ساق پا به طور معمول ناشی از یکی از ۴ وضعیت متفاوت است. التهاب ضریع درشت نی، شکستگی ناشی از فشار، سندروم کمپارتمان مزمن فتق کوچک نیام عضله در دیواره عضلانی.
التهاب ضریع درشت نی:
التهاب کششی ضریع موجب درد در سمت داخلی استخوان درشت نی (معمولا در یک سوم میانی آن) میشود. حساسیت این ناحیه با لمس و حرکت دادن انگشتان به بالا و پایین روی سطح داخلی استخوان درشت نی تشدید می شود. هنگام دویدن، درد این ناحیه در اواخر مرحله فرود آمدن و در طی مرحله جدا شدن پنجه پا از زمین ظاهر میشود. در ابتدا درد پس از گرم کردن برطرف می شود، ولی در موارد شدیدتر در تمام مدت فعالیتهای پرشی و دو وجود دارد. به نظر می رسد این درد در محل چسبندگی فوقانی عضلات به استخوان است. این آسیب زمانی بوجود می آید که عضلات بیش از حد تحت فشار باشند، که منجر به تخریب تدریجی می شود.
شکستگی ناشی از فشار:
شکستگی ناشی از فشار یکی از تشخیص های افتراقی مهم شین اسپلینت است. شکستگی تنشی را می توان یک شکستگی خفيف استخوانی تصور کرد. شکستگی ناشی از فشار بدنبال انقباض های قوی و مکرر عضلات اطراف استخوان که نیروهای خمشی خفيف و مکرری را روی استخوان وارد می سازند، بوجود می آید. علاوه بر آن، استخوان نسبت به عضله در برابر افزایش نیروها آهسته تر از واکنش نشان می دهد. عضلات بطوری فزاینده قوی تر می شوند ولی قدرت استخوان نمی تواند به این سرعت افزایش یابد. اگر این فشارها ادامه داشته باشد، یک شکستگی می تواند بوجود آید. استخوان نمی تواند با سرعت کافی و قبل از اینکه عضلات فشارهای جدید و قوی تری را روی آن اعمال نمایند، خود را ترمیم و بازسازی کند. بافتهای نگه دارنده این استخوان روی هم فشرده می شوند، و بدین ترتیب یک شکستگی خفیف پدید می آید. این شکستگی های خفیف روی هم انباشته شده، در نهایت شکستگی ناشی از فشار را بوجود می آورند. شکستگی تنشی میتواند به شکل های گوناگون باشد، از یک شکستگی ناقص کوچک گرفته تا یک شکستگی کامل و حتی همراه با جابجایی قطعات استخوانی. علائم با یک درد مبهم پس از تمرین شروع می شوند. درد می تواند به تدریج شدت پیدا کند به حدی که با اصابت هر ضربه ای به پا و در نهایت به هنگام راه رفتن ظاهر شود. درد در ناحیه آسیب دیده متمرکز است و همراه با حساسیت نقطه ای در آن محل می باشد. در نهایت، ممکن است تورم می تواند دیده شود. در مقایسه با التهاب کششی ضریع، درد مربوط به شکستگی های تنشی در ناحیه کوچکتری متمرکز است و می تواند همراه با تورم شدید باشد.
سندروم کمپارتمان:
بیشتر عضلات به شکل گروهی در فضاهای بسته به نام کمپارتمان (اتاقک) قرار دارند. دور هر کمپارتمان را یک پوشش غیر قابل انبساط محاصره کرده است که به آن نیام گفته می شود. سندروم کمپارتمان به دو صورت حاد و مزمن اتفاق می افتد.
سندروم کمپارتمان حاد:
با خونریزی و ادم در ناحیه شروع میشود. این مسئله باعث افزایش فشار در ناحیه آسیب و در نهایت به کاهش جریان خون مویرگی و کم خونی های عضلانی بعدی منجر می شود. این سندروم حاد می تواند ناشی از شکستگی سر پروگزیمال (نزدیک به تنه) درشتنی، آرنج و ساعد، صدمات ناشی از تصادم و ضربه های بعدی باشد. ورزشکار ممکن است ۳۰ دقیقه پس از کم خونی دچار نوعی بی حسی، ۴-۲ ساعت بعد از آن دچار تغییر در کارکرد عضلات و ۴ ساعت پس از آن دچار دفع میوگلوبین از ادرار شود. نبود نبض در انتهای اندام نیز می تواند نشانه آسیب باشد.
سندروم کمپارتمان مزمن:
سندروم کمپارتمان مزمن را نیز به عنوان کم خونی موضعی ناشی از فعالیت ورزشی یا سندروم کمپارتمان ناشی از فعالیت می نامند. علت آن، افزایش فشار درون عضلانی و درون کمپارتمان هنگام فعالیت ورزشی است و معمولا این آسب در ساق پا و آن هم پس از مدتی پرداختن به فعالیت های بدنی توام با خم شدن و باز شدن مچ پا مثل پیاده روی و دویدن رخ می دهد. علاوه بر این عضلات با تمرین مستمر به تدریج بزرگتر میشوند که ناشی از پاسخ قوی سازی فیزیولوژیک است. گاهی غلاف نیام سفت است و اجازه این افزایش حجم را نمی دهد. فشار داخل کمپارتمان هنگام ورزش کردن زیاد می شود که متعاقب آن گردش خون کمپارتمان مختل می شود. بنابر این عضله دچار ایسکمی (کمبود خون، اکسیژن و مواد غذایی) و نهایتا درد می شود. معمولا با شروع تمرین درد شروع می شود و با ۵-۲ دقیقه استراحت فشار داخل کمپارتمان به حالت عادی باز می گردد.
شرح پروژه:
در این پروژه شبیه سازی استخوان تیبیا و پلاک های ارتوپدی در ترمیم شکستگی استخوان تیبیا در نرم افزار انسیس انجام شده است.
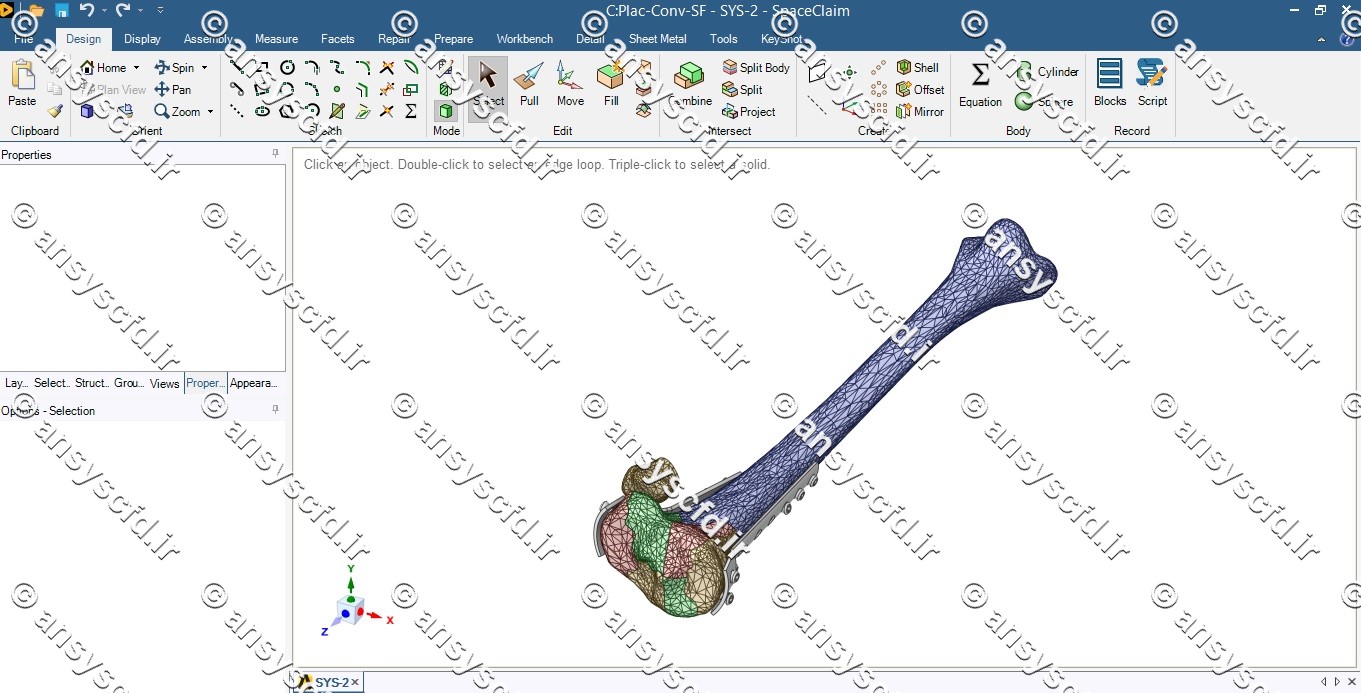
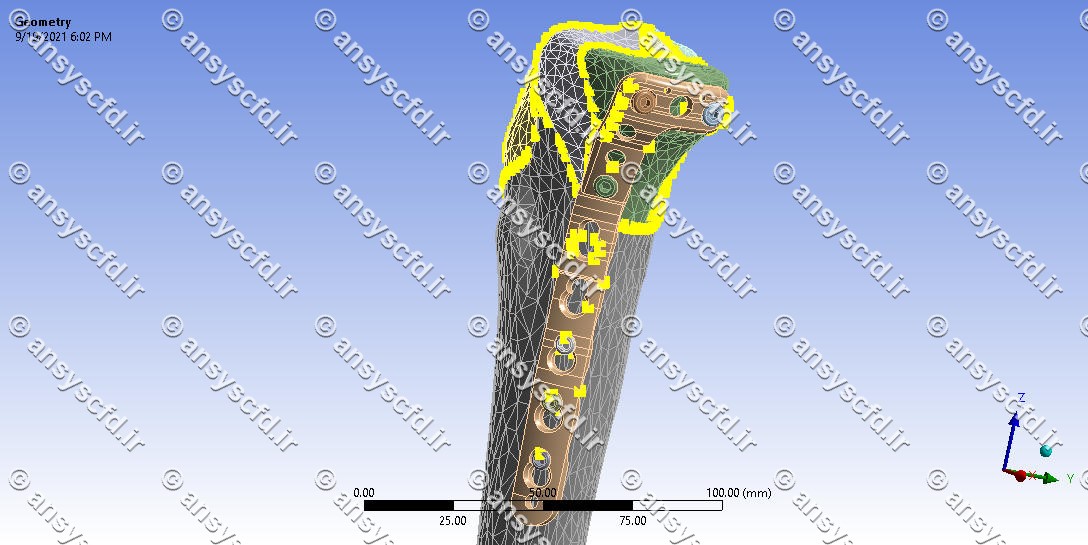
هندسه:
هندسه مسئله در نرم افزار ANSYS SpaceClaim ترسیم شده است.
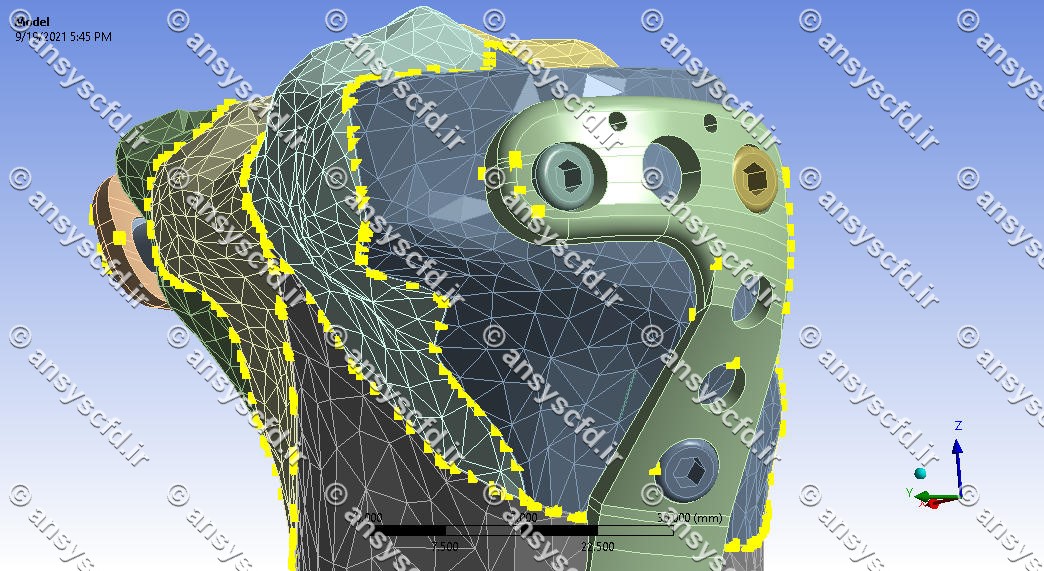
شبکه و مش بندی:
شبکه و مش در نرم افزار ANSYS Meshing تولید شده است.
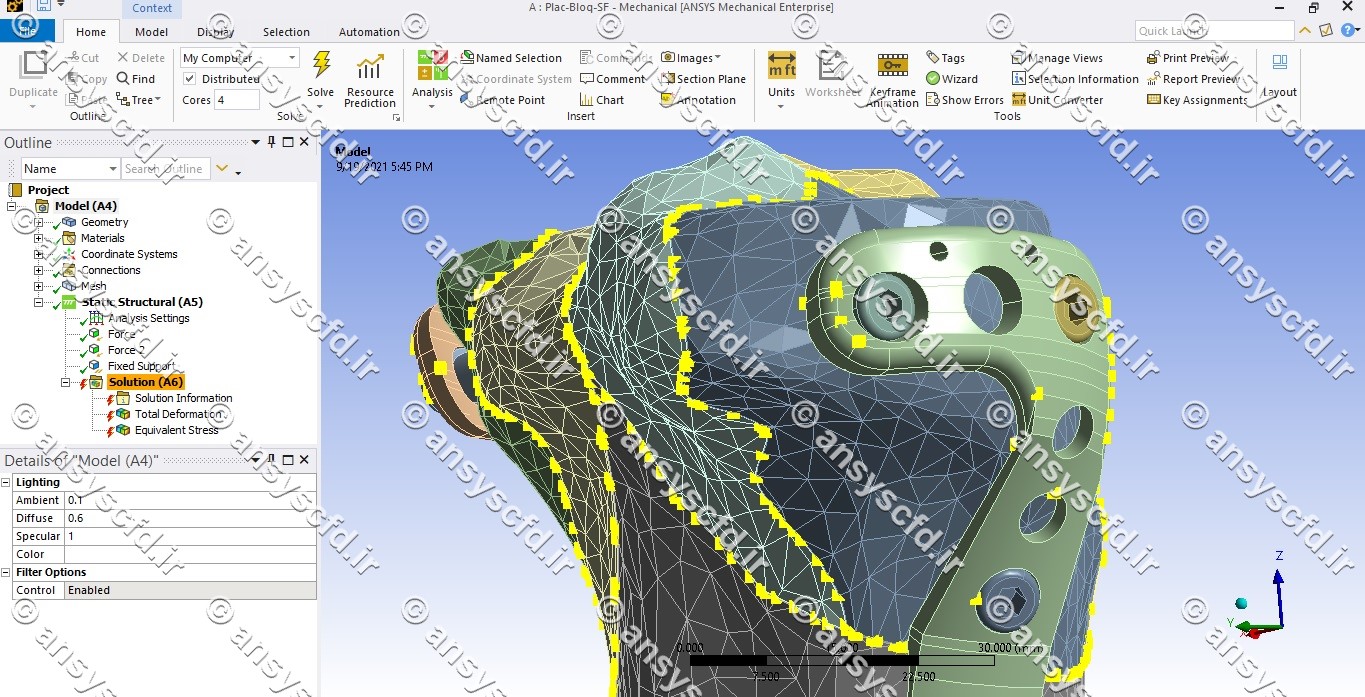

نمونه نتایج شبیه سازی: